| |
|
|
 |
Amiodarone: istruzioni per l'uso |
 |
 |
Inserito il 28 maggio 2008 da admin. - cardiovascolare - segnala a:    
 Una revisione evidence-based degli eventi avversi e delle interazioni dell'amiodarone.
Una revisione evidence-based degli eventi avversi e delle interazioni dell'amiodarone.
L’amiodarone è stato sviluppato negli anni ‘60 come farmaco antianginoso, ma casualmente in Europa, usandolo, ci si accorse che era efficace come antiaritmico. Negli anni ’70 i cardiologi argentini iniziarono ad usarlo per trattare le aritmie resistenti (1).
Nel 1985 la FDA l’ha approvato per il trattamento delle aritmie tachiventricolari pericolose per la vita, quando altri farmaci risultano inefficaci o poco tollerati (2,3). Da allora questo farmaco è uno degli antiaritmici più prescritti, nonostante i suoi problemi di sicurezza (4).
Recentemente è stata pubblicata (5) una revisione sistematica, usando MEDLINE. In questa revisione sono stati inclusi tutti i trial clinici randomizzati e controllati, le metanalisi e gli altri studi di pertinenza clinica allo scopo di valutarne l’uso ottimale per vari tipi di aritmie.
Gli autori, sulla base di questa analisi, hanno concluso che:
a. l’utilizzo dell’amiodarone in profilassi deve essere limitato al periodo peri-operatorio cardiochirurgico;
b. il farmaco può essere utilizzato con sicurezza nella disfunzione ventricolare sinistra e nella insufficienza cardiaca congestizia;
c. è utile in acuto sia in caso di arresto cardiaco che in caso di tachicardia ventricolare stabile;
d. è un sicuro e valido farmaco aggiuntivo nella cardiopatia ischemica;
e. è efficace in associazione ai beta-bloccanti nella “electrical storm” (tempesta elettrica);
f. è appropriato come farmaco di prima linea solo nei pazienti sintomatici con disfunzione ventricolare sinistra ed insufficienza cardiaca congestizia, dove però il rapporto rischio/beneficio del suo impiego debba essere confrontato con le altre strategie alternative disponibili per trattare la fibrillazione atriale (controllo della frequenza associata ad anticoagulanti, ablazione);
g. nel flutter atriale e nella tachicardia sopraventricolare parossistica è preferibile l’ablazione con catetere e l’amiodarone ha scarsa o nulla efficacia.
Eventi avversi
I possibili eventi avversi includono:
• microdepositi corneali (> 90%),
• neuropatia/neurite ottica (≤ 1-2%),
• alterazione del colore della cute blu-grigia (4-9%),
• fotosensibilità (25-75%),
• ipotiroidismo (6%),
• ipertiroidismo (0,9-2%),
• tossicità polmonare (1-17%)
• epatotossicità (aumento degli enzimi epatici: 15-30%; epatite e cirrosi: < 3% [0,6% in 1 anno]).
Si possono verificare effetti avversi neuropsichiatrici, soprattutto tremore e atassia (3-35%, in base alla dose e alla durata della terapia). La neuropatia periferica è rara (0,3% in 1 anno), ma può essere di grado severo richiedendo una riduzione della dose o interruzione della terapia. Sono stati riportati anche insonnia, disturbi della memoria e delirio (6-23).
Dal momento che l’ipertiroidismo può esacerbare la fibrillazione atriale o precipitare la tachiaritmia ventricolare, l’amiodarone deve essere sospeso nei pazienti con ipertiroidismo.
Sono stati riportati anche casi di fibrosi polmonare, cirrosi e bradicardia che porta ad arresto cardiaco (7,14-16).
I fattori di rischio per fibrosi polmonare comprendono una preesistente patologia polmonare, dosi di amiodarone > 400 mg/die, dosi cumulative, recenti problemi polmonari (17).
E’ indispensabile effettuare un follow-up per rilevare, limitare e/o contrastare gli effetti avversi.
Monitoraggio e raccomandazioni
Apparato cardiovascolare
Bisogna effettuare un elettrocardiogramma basale e durante la dose di carico, il follow-up deve essere fatto annualmente. Qualora si verificassero prolungamento dell’intervallo QT, torsione di punta oppure alterazione sintomatica del sistema di conduzione o del nodo seno atriale, bisogna ridurre la dose di amiodarone o sospendere il trattamento.
Cute
Occorre effettuare un esame obiettivo in base all’insorgenza di segni e sintomi e se necessario eseguire un follow-up. Potrebbe insorgere fotosensibilità alla luce ultravioletta, pertanto si raccomanda di evitare la luce del sole e di utilizzare una crema solare protettiva. Qualora la cute diventasse di colore blu-grigio, bisogna ridurre la dose di amiodarone o sospendere il trattamento.
Sistema endocrino
All’inizio della terapia è necessario effettuare i test di funzionalità tiroidea e il follow-up ogni 6 mesi. Qualora insorgesse ipertiroidismo, bisogna sospendere il trattamento e consultare un endocrinologo, mentre qualora si trattasse di ipotiroidismo, iniziare un trattamento con levotiroxina.
Fegato
All’inizio della terapia è necessario effettuare i test di funzionalità epatica (ALT o AST) e il follow-up ogni 6 mesi. Qualora i valori di AST o ALT aumentassero ≥ 2 volte il limite superiore del range di riferimento, bisogna ridurre la dose di amiodarone o sospendere il trattamento.
Sistema nervoso
Di base bisogna effettuare un esame obiettivo e, in base all’insorgenza di segni e sintomi, se necessario, eseguire un follow-up. Qualora comparissero sintomi o segni neurologici, bisogna ridurre la dose di amiodarone o sospendere il trattamento.
Occhi
Di base bisogna effettuare un esame oculare e, in base all’insorgenza di segni e sintomi, se necessario, eseguire un follow-up. Qualora si formino microdepositi corneali, è possibile continuare la terapia, se invece insorge neuropatia ottica, bisogna sospendere il trattamento.
Apparato respiratorio
Di base bisogna effettuare i test di funzionalità polmonare e, in base all’insorgenza di segni e sintomi, se necessario, eseguire un follow-up. Inoltre è bene eseguire un Rx del torace all’inizio della terapia e poi annualmente. Qualora si verificasse tossicità polmonare (tosse, febbre, dispnea), bisogna sospendere immediatamente il trattamento con amiodarone e prendere in considerazione un trattamento con corticosteroidi.
Consigli pratici
• Quando si prende in considerazione di iniziare una terapia con amiodarone, bisogna consultare il cardiologo (ndr: la redazione di Pillole.org non è d'accordo).
• Utilizzare terapie alternative meno tossiche (altri farmaci antiaritmici o ablazione).
• Non usare in pazienti patologie del sistema di conduzione, epatopatia, ipertiroidismo, patologie polmonari importanti.
• I pazienti devono utilizzare una crema solare protettiva e limitare l’esposizione al sole.
• Evitare interazioni farmacologiche: i pazienti in trattamento con amiodarone devono consultare il proprio cardiologo o il farmacista quando viene prescritto un nuovo farmaco.
Interazioni
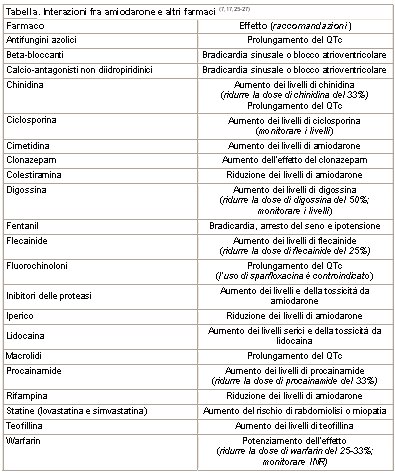
L’amiodarone interagisce con molti farmaci (24), in particolare potenzia l’azione del warfarin (9), pertanto quando si inizia una terapia con amiodarone in un paziente già in trattamento con warfarin, bisogna ridurre la dose di warfarin e monitorare strettamente l’INR per diversi mesi.
E’ frequente anche l’aumento dei livelli di digossina, pertanto si raccomanda di ridurne la dose (50%) e monitorarne strettamente i livelli serici.
L’amiodarone può causare depressione del nodo del seno o atrioventricolare, soprattutto quando associato a beta-bloccanti o calcio-antagonisti.
Nella tabella sono elencate le possibili interazioni farmacologiche dell’amiodarone.
Fonte: Amiodarone: una revisione degli eventi avversi e delle interazioni sulla base di una “evidence-based” review. (31/10/2007)
Alessandra Russo ed Achille P. Caputi, Dipartimento Clinico e Sperimentale di Medicina e Farmacologia dell’Università di Messina. www.farmacovigilanza.org
Bibliografia
1. Rosenbaum MB, et al. Ten years of experience with amiodarone. Am Heart J 1983; 106: 957-964.
2. Amiodarone hydrochloride (marketed as Cordarone) information. US Food and Drug Administration Web site. http://www.fda.gov/cder/drug/infopage/amiodarone/default.htm. Accessibility verified August 28, 2007.
3. Pritchett EL. Evolution and revolution in drug labeling: regulation of antiarrhythmic drugs by the Food and Drug Administration 1962-1996. Pacing Clin Electrophysiol 1998; 21: 1457-1469.
4. Al-Khatib SM, et al. Outpatient prescribing of antiarrythmic drugs from 1995 to 2000. Am J Cardiol 2003; 91: 91-94.
5. Vassallo P, Trohman RG. Prescribing Amiodarone. An Evidence-Based Review of Clinical Indications. JAMA 2007; 298: 1312-1322.
6. Zipes DP, Libby PBRO, Braunwald E. Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine. 7th ed. Philadelphia, PA: WB Saunders; 2005.
7. Goldschlager N, Epstein AE, Naccarelli G, Olshansky B, Singh B, Practice Guidelines Subcommittee, North American Society of Pacing and Electrophysiology. Practical guidelines for clinicians who treat patients with amiodarone. Arch Intern Med 2000; 160: 1741-1748.
8. Vorperian VR, et al. Adverse effects of low dose amiodarone: a meta-analysis. J Am Coll Cardiol 1997; 30: 791-798.
9. Middlekauff HR, et al. Low-dose amiodarone for atrial fibrillation. Am J Cardiol 1993; 72: 75F-81F.
10. Trohman RG, et al. Amiodarone-induced delirium. Ann Intern Med 1988; 108: 68-69.
11. Barry JJ, Franklin K. Amiodarone-induced delirium. Am J Psychiatry 1999; 156: 1119.
12. Harjai KJ, Licata AA. Amiodarone induced hyperthyroidism: a case series and brief review of literature. Pacing Clin Electrophysiol 1996; 19: 1548-1554.
13. Harjai KJ, Licata AA. Effects of amiodarone on thyroid function. Ann Intern Med 1997; 126: 63-73.
14. Ott MC, et al. Pulmonary toxicity in patients receiving low-dose amiodarone. Chest 2003; 123: 646-651.
15. Kaushik S, et al. Acute pulmonary toxicity after low-dose amiodarone therapy. Ann Thorac Surg 2001; 72: 1760-1761.
16. Oikawa H, et al. Liver cirrhosis induced by long-term administration of a daily low dose of amiodarone: a case report. World J Gastroenterol 2005; 11: 5394-5397.
17. Goodman LS, Gilman A. Goodman and Gilman's the Pharmacological Basis of Therapeutics. 11th ed. New York, NY: McGraw-Hill; 2005.
18. Pollak PT. Clinical organ toxicity of antiarrhythmic compounds: ocular and pulmonary manifestations. Am J Cardiol 1999; 84: 37R-45R.
19. Raeder EA, et al. Side effects and complications of amiodarone therapy. Am Heart J 1985; 109: 975-983.
20. Morady F, et al. Long-term efficacy and toxicity of high-dose amiodarone therapy for ventricular tachycardia or ventricular fibrillation. Am J Cardiol 1983; 52: 975-979.
21. Amiodarone Trials Meta-analysis Investigators. Effect of prophylactic amiodarone on mortality after acute myocardial infarction and in congestive heart failure: meta-analysis of individual data from 6500 patients in randomized trials. Lancet 1997; 350: 1417-1424.
22. Siddoway L. Amiodarone: guidelines for use and monitoring. Am Fam Physician 2003; 68: 2189-2196.
23. Zimetbaum P. Amiodarone for atrial fibrillation. N Engl J Med 2007; 356: 935-941.
24. Singh BN, Wellens HJJ, Hockings BE. Electropharmacological Control of Cardiac Arrhythmias. New York, NY: Futura Publishing Co; 1994.
25. Fuster V, et al. ACC/AHA/ESC 2006 Guidelines for the Management of Patients With Atrial Fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Revise the 2001 Guidelines for the Management of Patients With Atrial Fibrillation): developed in collaboration with the European Heart Rhythm Association and the Heart Rhythm Society. Circulation 2006; 114: e257-e354.
26. Gupta A, et al. Current concepts in the mechanisms and management of drug-induced QT prolongation and torsade de pointes. Am Heart J 2007; 153: 891-899.
27. Zarembski DG, et al. Impact of rifampin on serum amiodarone concentrations in a patient with congenital heart disease. Pharmacotherapy 1999; 19: 249-251.
|
 |
 |
Letto : 3705 | Torna indietro |  | |  | | 
|
 |
 |
 |
 |
|
|
|


