| |
|
|
 |
Lo stroke ischemico |
 |
 |
Inserito il 06 settembre 2009 da admin. - neurologia - segnala a:    
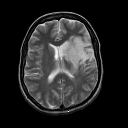 Una panoramica riassuntiva sull'ictus di tipo ischemico.
Una panoramica riassuntiva sull'ictus di tipo ischemico.
L'ictus (o stroke ) ischemico rappresenta circa l'80% dei casi di stroke (essendo il 20% dovuta a stroke emorragici) e, negli USA, viene riportata un' incidcenza annua di circa 400.000 nuovi casi. E' una causa rilevante di disabilità e di morte, dopo la cardiopatia ischemica. La frequenza aumenta con l'età e colpisce entrambi i sessi, con una prevalenza negli uomini (su 100 pazienti colpiti da ictus ischemico circa 60 sono di sesso maschile). A distanza di sei mesi circa la metà dei pazienti sopravvissuti allo stroke presenta una disabilità più o meno importante.
Quali sono i fattori di rischio?
I maggiori fattori di rischio sono l'ipertensione arteriosa, la fibrillazione atriale, il fumo, il diabete mellito, un pregresso ictus, la coesistenza di una malattia ischemica cardiaca o di uno scompenso cardiaco, l'ipercolesterolemia.
Quali sono i principali tipi di stroke ischemico?
Lo stroke ischemico può essere dovuto alla presenza di aterosclerosi a livello delle arterie sovra-aortiche o cerebrali. L'aterosclerosi può provocare un infarto cerebrale con due meccanismi: o con una stenosi critica del lume vasale oppure per il distacco di emboli dalla placca ateromasica.
Un altro meccanismo è quello cardioembolico dovuto alla partenza di emboli che si sono formati nelle camere cardache. Le cardiopatie che possono causare embolismo sono la fibrillazione atriale, la cardiomiopatia dilatativa, le malattie valvolari, l'infarto miocardico; in alcuni casi il riscontro di un forame ovale pervio viene ritenuto, in assenza di altre cause, possibile responsabile di embolismo.
In una percentuale di casi che può, a seconda delle casisteiche, arrivare fino al 30-40% dei casi, non si riesce a mettere in evidenza alcuna causa per cui si parla di ictus criptogenetico.
In soggetti giovani (< 50 anni) vanno considerate cause rare di ictus come l'arterite a cellule giganti, l'endocardite infettiva, la dissezione della carotide, ecc.
Quali sono i sintomi dello stroke ischemico?
Lo stroke ischemico acuto è caratterizzato da un esordio improvviso, con sintomi da deficit neurologico focale; in alcuni casi, tuttavia, vi è una comparsa graduale oppure un aggravamento progressivo.
I sintomi dipendono ovviamente dall'area cerebrale interessata. I più comuni sono di tipo motorio (emiparesi o paresi o debolezza di un emisoma o di un arto), di tipo sensitivo (parestesie ad un emisoma o ad un arto), disartria, afasia espressiva o motoria, emianopsia, atassia e vertigini, perdita della coscienza o stato confusionale, etc. Di solito la diagnosi è agevole, a parte i casi in cui i sintomi decorrono in modo graduale, oppure se sono rappresentati da convulsioni o da disturbi della coscienza. In questi casi l'ictus va differenziato da altre cause neurologiche come l'epilessia e i tumori cerebrali, oppure da patologie metaboliche come l'ipoglicemia, etc.
Sulla base dei sintomi è anche possibile stabilire in maniera presuntiva la sede anatomica della lesione (arteria cerebrale media, carotide interna, arteria cerebrale posteriore, arteria basilare, etc.). In ogni caso saranno poi gli accertamenti di imaging cerebrale che definiranno con più esattezza la sede e l'estensione della lesione.
Lo stroke lacunare
Lo stroke lacunare rappresenta circa il 15-30% degli ictus ischemici e viene definito come un infarto di piccole dimensioni (massimo 1-1,5 cm) a livello sottocorticale, dovuto all' occlusione di una piccola arteriola. Le sedi più colpite sono i gangli della base, il talamo, la capsula interna, il ponte ed il tronco cerebrale. Il meccanismo è di solito di tipo occlusivo, tuttavia recentemente si è ammessa anche una patogenesi embolica, seppur in una minoranza dei casi.
Le lesioni possono essere invisibili alla TAC, mentre la RMN riesce ad evidenziarle con precisione.
Gli infarti lacunari possono essere del tutto asintomatici e di riscontro casuale. Altre volte, se si localizzano in particolari strutture, possono dare sintomi sia di tipo motorio (paresi o plegia di un arto) o sensitivi (parestesie ad un arto, ad una mano o ad un piede oppure in zona peribuccale), atassia e vertigini, disartria. Un quadro tipico è quello detto della mano goffa/disartria in cui si associa un certo impaccio nei movimenti della mano associato a disturbi nell'articolazione della parola.
L'ipertensione rappresenta il fattore di rischio più comunemente associato allo stroke lacunare, ma è stata oservata una prevalenza elevata anche nei diabetici.
Qual è la valutazione del paziente con ictus ischemico?
Oltre che procedere ad un esauriente esame obiettivo neurologico, bisogna misurare la pressione arteriosa e la frequenza cardiaca per la presenza di aritmie (soprattutto fibrillazione atriale) e procedere con l'ascoltazione e la palpazione delle carotidi alla ricerca di un soffio carotideo o di un polso carotideo assente.
Tra gli esami di laboratorio si deve comprendere un emocromocitometrico, una glicemia, una creatinina, colesterolo totale e HDL, trigliceridi, elettroliti, enzimi cardiaci, PT e aPTT.
Tra gli esami strumentali essenziali sono in urgenza l'ECG e la TAC encefalo. L'ECG permette di diagnosticare aritmie, soprattutto la fibrillazione atriale che potrebbe essere responsabile di emboli cardiogeni. L'ictus potrebbe complicarsi con aritmie o ischemia cardiaca per cui è necessario un monitoraggio elettrocardiografico continuo per almeno il primo e il secondo giorno.
La TAC encefalo è facilmente disponibile e, anche se nelle prime ore può risultare negativa, permette di differenziare l'ictus ischemico da quello emorragico, differenziazione non possibile sulla base della clinica. Pertanto una TAC encefalo andrebbe eseguita il prima possibile in ogni paziente con sospetto ictus. La TAC permette anche di escludere la presenza di altre patologie neurologiche (come per esempio una massa tumorale cerebrale) che talora potrebbero esordire con sintomi che simulano un ictus. La RMN encefalo è altrettanto sensibile della TAC per escludere un' emorragia cerebrale ed è più utile ad evidenziare le alterazioni ischemiche nelle prime ore. Inoltre la RMN permette una miglior visualizzazione delle strutture della fossa cranica posteriore ed è in grado di distinguere le lesioni ischemiche recenti da quelle di vecchia data. Tuttavia la RMN è meno accessibile e più costosa, inoltre non è certo che utilizzarla al posto della TAC comporti dei cambiamenti della strategia terapeutica.
L'angio-TC e l'angio-RMN vengono utilizzate non tanto in fase acuta quanto in seguito per studiare ed evidenziare i vasi colpiti.
Un altro esame che trova indicazione nella fase subacuta è l'ecodoppler dei vasi epiaortici per evidenziare soprattutto stenosi carotidee.
L'ecocardiogramma standard viene prescritto di solito dopo i primi giorni per dimostrare cause di cardiomebolismo (per esempio presenza di trombi nelle sezioni cardiache sinistre o forame ovale pervio), tuttavia l'ecocardiografia transesofagea è molto più sensibile a questo scopo.
Qual è la terapia dell'ictus ischemico?
Le linee guida consigliano, se possibile, il ricovero del paziente con ictus nelle "stroke units", piccole unità altamente specializzate, in quanto si è visto che in questo modo si migliorano gli esiti rispetto ai pazienti ricoverati in reparti generalisti.
La trombolisi con r-TPA (attivatore tissutale del plasminogeno ricombinante) può ottenere migliori esiti a distanza di tre mesi. Presenta però molte controindicazioni: sintomi ingravescenti o sintomi lievi, esordio con convulsioni, ictus o trauma cranico nei 3 mesi precedenti, emorragia gastrointestinale nel mese precedente, puntura lombare nella settimana precedente, PAS > 185 mmHg o PAD > 110 mmHg, coagulopatia, piastrinopenia, recente uso di warfarin, etc. Inoltre deve essere effettuata entro tre ore dall'insorgenza dei sintomi, anche se recentemente la finestra è stata dilatata fino a 4,5 ore, almeno in pazienti selezionati [1]. Un' emorragia intracranica si può sviluppare in circa il 6% dei pazienti trombolisati: il rischio maggiore si ha nei pazienti anziani ed in quelli con ictus grave. E' necessaria quindi un' attenta selezione dei pazienti da sottoporre a trombolisi ed è per questo che la metodica deve essere riservata a centri e a medici esperti. Inoltre la finestra terapeutica molto ristretta e le molte controindicazioni ne fanno una terapia che viene applicata solo in una fascia limitata di pazienti.
L'ASA alla dose di 160-300 mg/die viene raccomandato come terapia iniziale dell'ictus ischemico a meno che non esistano controindicazioni importanti al suo uso. Solo nei pazienti trombolisati si preferisce iniziare il trattamento in seconda giornata. Altri anticoagulanti (eparine, warfarin, etc.) non vengono raccomandati in quanto gli studi non hanno mostrato miglioramento degli esiti.
Nei pazienti colpiti da stroke si possono riscontrare valori elevati di pressione arteriosa, tuttavia una riduzione troppo brusca dei valori tensivi potrebbe ridurre il flusso cerebrale ed accentuare i danni ischemici. Di solito, nei pazienti che non devono sottoporsi a trombolisi,si sospendono gli eventuali farmaci antipertesivi per valori di PAS fino a 220 mmHg e di PAD fino a 120 mmHg. In caso di valori maggiori si cerca di ridurre la pressione in modo graduale, evitando terapie antipertensive troppo aggressive.
Se vi è iperglicemia può essere indicata la terapia con insulina, che di solito viene iniziata per valori di glicemia persistentemente superiori a 200 mg/dL.
L'edema cerebrale che complica l'infarto cerebrale può provocare aumento della pressione endocranica ed erniazione cerebrale. E' stato proposto l'uso di steroidi a scopo antidemigeno, ma gli studi clinici ne hanno decretato l'inutilità per cui non sono raccomandati. Le linee guida SPREAD, in casi selezionati in cui vi siano segni clinici di erniazione o segni radiologici di dislocazione delle strutture cerebrali o rapido deterioramento dello stato di coscienza, consigliano l'uso di diuretici osmotici (glicerolo, mannitolo).
Nel paziente con stroke spesso è compromessa la deglutizione e l'alimentazion:, può essere quindi necessario ricorrere alla nutrizione tramite sondino naso-gastrico. Se il problema si protrae potrà essere applicata una PEG.
Ni soggetti lungamente allettati aumenta il rischio di trombosi venosa profonda per cui vanno messe in atto tutte le misure profilattiche adatte (calze compressive, mobilizzazione passiva, eparina a basso peso molecolare).
La riabilitazione fisiatrica precoce può aiutare a favorire il recupero della motilità degli arti colpiti e della deambulazione. In caso di afasia la riabilitazione deve avvalersi di personale esperto (logopedista), tuttavia il recupero è, molto spesso, insoddisfacente, e dovrebbero perciò essere insegnare al paziente tecniche comunicative alternative per migliorare, in qualche modo, la capacità di relazionarsi con gli altri.
Quale prevenzione secondaria?
La prevenzione secondaria dello stroke ischemico si basa sulla somministrazione di ASA (50-325 mg/die) oppure di ASA associato a dipiridamolo a rilascio prolungato. Quest'ultima associazione è attualmente più supportata rispetto al solo ASA. Infatti, anche se non riduce gli eventi cardiovascolari gravi (ictus, infarto, morte cardiovascolare), comporta una minor incidenza di ictus non fatale [2].
Secondo i dati dello studio PRoFESS l'associazione asa/dipiridamolo è equivalente al clopidogrel [3].
Oltre alla terapia antiaggregante capisaldi per la prevenzione secondaria sono il trattamento dell'ipercolesterolemia, l'abolizione del fumo, la terapia dell'ipertensione e dell'eventuale diabete e l'endoarterectomia in caso di stenosi carotidea ipsilaterale.
La profilassi a lungo termine con warfarin è consigliata nei casi di ictus cardioembolico (fibrillazione atriale, valvulopatie o cardiopatie emboligene). Il target di INR raccomandato è compreso tra 2 e 3.
Renato Rossi
Referenze
1. del Zoppo GJ et al. behalf of the American Heart Association Stroke Council.
Expansion of the Time Window for Treatment of Acute Ischemic Stroke With Intravenous Tissue Plasminogen Activator. A Science Advisory From the American Heart Association/American Stroke Association. Stroke published online May 28, 2009; DOI: 10.1161/STROKEAHA.109.192535
2. Studio ESPRIT: http://www.pillole.org/public/aspnuke/news.asp?id=2468
3. Sacco RL et al for the PRoFESS Study Group. Aspirin and Extended-Release Dipyridamole versus Clopidogrel for Recurrent Stroke. N Engl J Med 2008 Sept 18; 359: 1238-1251
http://www.pillole.org/public/aspnuke/news.asp?id=4218
4. Becker JU et al. Stroke, Ischemic
In: http://emedicine.medscape.com/article/793904-print (accesso del 10 gennaio 2009)
5. Adams HP Jr et al. American Heart Association, American Stroke Association Stroke Council, Clinical Cardiology Council. Guidelines for the early management of adults with ischemic stroke: a guideline from the American Heart Association/American Stroke Association Stroke Council, Clinical Cardiology Council, Cardiovascular Radiology [trunc]. Stroke 2007 May;38(5):1655-711.
6. Line guida SPREAD (Stroke Prevention And Awareness Diffusion). V° Edizione, febbraio 2007.
In: http://www.spread. it
7. Clinical Evidence Conciso. Edizione Italiana 2008. Trattanento dell'ictus, pag 117.
8. van der Worp HB et al. Acute Ischemic Stroke. N Engl J Med 2007 Aug 9; 357:572-579.
|
 |
 |
Letto : 12798 | Torna indietro |  | |  | | 
|
 |
 |
 |
 |
|
|
|


