| |
|
|
 |
L'errore medico è comune se si può confessarlo liberamente |
 |
 |
Inserito il 07 luglio 2010 da admin. - scienze_varie - segnala a:    
L'errore diagnostico in medicina è frequente in base a quanto viene riportato dai medici fuori dal contesto medicolegale, e gli errori più frequenti si verificano nei casi con cancro, sindrome coronarica, ictus ed embolia polmonare.
Errori relativi a diagnosi ritardate o mancate sono una causa frequente e sottostimata di danno per il paziente. Mentre l’esatta prevalenza dell’errore diagnostico resta sconosciuta, i dati derivanti da una serie di autopsie attraverso alcune decadi rivelano in maniera prudente ma costante tassi di errore dal 10% al 15%. Tali errori sono anche il principale motivo di controversia per contenziosi medico legali, annoverando nel numero molti casi sia presunti che stabiliti come errori medici. A dispetto di ciò, sono pochi gli studi che hanno esaminato gli errori diagnostici in dettaglio, in parte per la difficoltà ad identificare la loro attendibilità e in parte per la difficoltà di analizzarli.
Gli autori del lavoro in questione hanno effettuato un’ indagine anonima sull’errore medico, attraverso la somministrazione di un questionario nel quale veniva chiesto ai medici di esporre casi in cui essi stessi personalmente avevano commesso o avevano osservato quelli che loro consideravano essere stati errori diagnostici. Gli obiettivi di questo studio erano di 3 tipi: identificare diagnosi comunemente mancate, delineare patterns e temi riconoscibili dai case reports, e applicare gli strumenti della tassonomia DEER per analizzare i casi.
E’ stato definito errore diagnostico: “ogni errore o mancanza nel processo diagnostico che porta a una diagnosi sbagliata, a una diagnosi mancata, o a una diagnosi ritardata”. Questa definizione include ogni fallimento di un tempestivo accesso alla cura; la scoperta o la interpretazione di sintomi, segni o risultati di laboratorio; la formulazione e il peso della diagnosi differenziale; il tempo di follow up e il riferimento allo specialista o la valutazione .
IL QUESTIONARIO
Ai medici che hanno partecipato (medici internisti, medici specialisti e medici di emergenza, ai quali il questionario è stato somministrato in 2 modi: sia per mail, attraverso mailing-list istituzionali, sia distribuendo i questionari per farli riempire durante tavole rotonde in cui venivano presentati i più importanti errori medici) è stato chiesto, dopo aver visto la definizione data di errore diagnostico, di descrivere gli errori diagnostici clinicamente significativi che avevano visto o fatto. A coloro che rispondevano è stato poi chiesto di descrivere la diagnosi corretta che si sarebbe dovuto fare, l’errore o il fallimento che si è verificato, e i fattori che hanno contribuito all’accadimento dell’errore.
Per ciascun errore in tal modo identificato è stato chiesto il tasso del loro impatto clinico o esito:
1) nessun impatto (nessun impatto di fatto);
2) minore (inconveniente per il paziente o insoddisfazione del paziente);
3) moderato (morbilità a breve termine, aumento della durata del ricovero, necessità di alti livelli di cura, o procedura invasiva);
4) maggiore (morte, disabilità permanente, o eventi minacciosi per la vita).
E’ stato chiesto di valutare quanto spesso essi avessero visto questo tipo di errore:
1) raramente (1 o 2 casi visti);
2) infrequentemente (1 caso visto ogni pochi anni);
3) occasionalmente (pochi casi visti ogni anno);
4) comunemente (alcuni casi visti ogni mese).
Inoltre, ai medici è stato chiesto di identificare in quali tappe del processo diagnostico si fosse verificato l’errore, attraverso le domande: “Dove nel processo diagnostico?” e “Che cosa è stato sbagliato?”
RISULTATI
Le diagnosi sono state codificate e raggruppate, e sono state analizzate con statistiche descrittive. I casi sono stati analizzati attraverso le diagnosi finali, i fattori contribuenti, coloro che avevano compiuto l’errore (se stessi, altri o entrambi), l’impatto clinico o l’esito (nessuno, minore, moderato o maggiore), la frequenza (raro, infrequente, occasionale, o comune), e i dati demografici dei medici che avevano riportato (specialità ed anni di pratica.
Per la classificazione sono stati applicati gli strumenti della tassonomia DEER.
Sono stati riportati un totale di 669 casi da 310 medici che hanno risposto al questionario, 243 (36%) via mail e 426 (64%) durante le presentazioni alle tavole rotonde. A ciascun partecipante è stato chiesto di riportare almeno 3 casi: l’1% ha riportato 4 casi, il 47% ha riportato 3 casi, e il 19% ha riportato 2 casi, con il rimanente 33% che ha riportato un caso ciascuno. Dopo l’esclusione degli errori medici (14 casi) e dei reports che mancavano di sufficienti informazioni o di una chiara descrizione dell’errore diagnostico (72 casi), sono stati selezionati per l’analisi dettagliata 583 casi, riportati da 283 medici che hanno risposto da 22 istituzioni in 6 stati.
Dei 283 medici che hanno risposto, il 47% ha identificato se stesso come medico di cura primaria, il 22% come medico specialista, e l’11% come altro, mentre il 20% non ha fornito informazioni degne di rilievo. I medici che hanno risposto stavano praticando da una media di 9 anni (mediana, 6 anni), con il 75% che stava praticando da 15 anni.
I medici delle cure primarie hanno riportato un ampio range di diagnosi, sia comuni che rare, mentre gli specialisti hanno, in maniera tipica, riportato casi limitati alla loro specializzazione.
Dei 583 errori riportati:
• Il 30% ha coinvolto direttamente il medico che riportava, il 68% veniva testimoniato come commesso da altri (senza il diretto coinvolgimento del medico che riportava), e il 2% venivano omessi i dati su chi aveva commesso l’errore. I
• Il 28% del totale degli errori riportati veniva ritenuto da chi riportava di gravità maggiore, dal 41% moderata, e dal 22% minore, ovvero considerato con impatto sconosciuto o con nessun impatto.
• La severità degli errori che coinvolgevano direttamente i medici che riportavano era considerata di grado maggiore nel 29% dei casi, di grado moderato nel 39%, e di grado minore nel 26%.
• A paragone, il 28% degli errori commessi da altri era graduato come maggiore, il 44% come moderato, e il 21% come minore.
• Tra tutti gli errori, soltanto l’8% era considerato comune, mentre il 35% era considerato occasionale, il 26% infrequente, e il 27% raro; mancava la frequenza dell’errore nel 4% dei casi riportati.
• Di tutti gli errori ritenuti maggiori come gravità, soltanto il 5% era considerato comune, mentre il 25% era considerato occasionale, il 30% infrequente, e il 40% raro.
• A paragone, il 10% di tutti gli errori considerati moderati in gravità era considerato comune, il 40% occasionale, e il 28% infrequente.
• In modo simile, il 10% di tutti gli errori considerati minori in gravità era considerato comune, il 42% occasionale, e il 24% infrequente, il che suggerisce che coloro che hanno risposto percepiscono come più severi gli errori che sono, in maniera significativa, meno comuni.
Gli errori diagnostici si verificavano in differenti settings clinici, dal ricovero in reparti di emergenza alla cura ambulatoriale, ed attraversavano una varietà di condizioni mediche acute e croniche.
L’embolia polmonare e le reazioni avverse a farmaco (inclusi overdose ed avvelenamenti) erano le 2 più comuni diagnosi mancate (4.5% ciascuna), seguite a breve dal tumore del polmone (3.9%) e dal cancro del colon-retto (3.3%).
I cancri a partenza dal polmone, dal colon-retto e dalla mammella raggiungevano il 10.3% degli errori diagnostici.
La sindrome coronarica acuta, incluso l’infarto del miocardio, e lo stroke, inclusa l’emorragia cerebrale, insieme raggiungevano il 5.7% dei casi.
Emergenze chirurgiche, incluse le fratture ossee, gli ascessi, l’aneurisma o la dissezione aortica, l’appendicite acuta, e la compressione del midollo spinale rappresentavano l’8.2% dei casi.
Tutti i tipi di cancro insieme rappresentavano la più ampia categoria di malattie, con 118 casi riportati (20.2%).
Sono stati usati gli strumenti della tassonomia DEER per determinare dove il processo diagnostico si fosse bloccato:
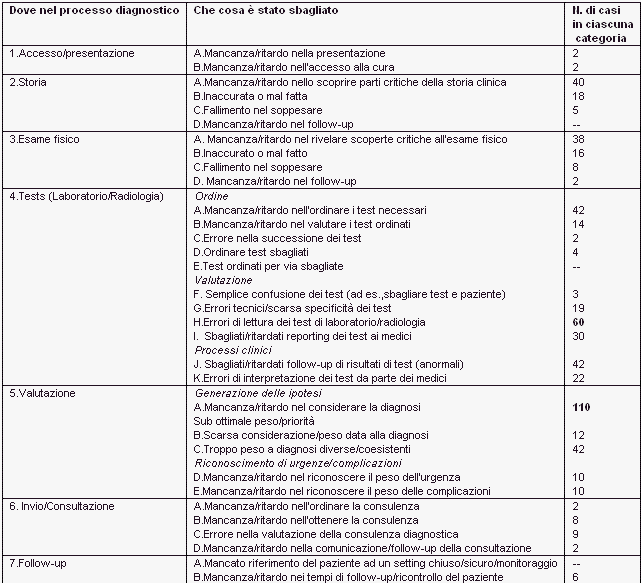
I test di laboratorio e di radiologia (inclusi ordine dei tests, performance, e processi clinici) hanno rappresentato la più ampia proporzione di errori (44%), seguita da valutazioni mediche (32%) (inclusi generazione delle ipotesi, peso e priorità, e riconoscimento di urgenza e complicazioni).
In termini di identificazione dello specifico processo di fallimento che si è verificato, mancanza o ritardo nel considerare la diagnosi ha rappresentato il più ampio numero di errori diagnostici (19%), seguito da mancanza o ritardo nell’ordinare i test necessari ed erronea lettura dei tests di laboratorio o di radiologia con frequenza quasi uguale (11%).
Nel caso dell’embolia polmonare e delle reazioni avverse a farmaco (inclusi overdose e avvelenamenti), la mancanza o il ritardo nel considerare la diagnosi rappresentava il 46% degli errori (stessa percentuale per entrambi).
Di contro, la mancanza o il ritardo nell’ordinare test di laboratorio o radiologici (4 A nella Figura [15%]) e erronee letture dei test di laboratorio o di radiologia (4H nella Figura [14%]) rappresentavano le 2 cause più importanti di errore diagnostico tra i casi di cancro complessivi (n=118).
In un sottogruppo di analisi di errori diagnostici maggiori (n=162), il 43% era correlato a valutazioni cliniche e il 42% a test di laboratorio e radiologia. Di questi 162 errori maggiori, quasi un quarto (24%) erano la conseguenza di una mancanza o di un ritardo nel considerare la diagnosi (5A nella Figura), insieme alla mancanza o al ritardo nell’ordinare i test necessari (4A nella Figura) e aver dato troppo peso ad una diagnosi diversa o coesistente (5C nella Figura) in coppia per il secondo posto (12% ciascuno).
Il nove per cento di questi casi era stato attribuito al mancato o ritardato follow-up del risultato anormale di un test.
Le più comuni diagnosi in questo gruppo erano cancro del polmone (6.2%), embolia polmonare (6.2%), avvelenamento o overdose (5.6%), stroke (4.9%), sindrome coronarica acuta (4.3%), aneurisma o dissecazione aortica (4.3%), cancro del colon-retto (3.7%), e polmonite (3.1%); le rimanenti diagnosi hanno rappresentato ciascuna meno del 3%.
Dal commento degli autori:
• La prontezza con la quale i medici hanno risposto suggerisce che l’errore diagnostico non è inusuale nella pratica clinica, e l’aver sollecitato questi casi rappresenta un’opportunità per incidere su di un nascondiglio segreto di errori medici che in genere non sono raccolti da sistemi esistenti di sorveglianza e reporting.
• Diversamente dai setting del contenzioso medicolegale, la collezione di casi anonimi e le descrizioni di “che cosa è stato sbagliato” e “perchè è successo” hanno dato l’opportunità a coloro che avevano commesso un errore di confessare candidamente, in un contesto libero da giudizio.
• Le diagnosi più frequentemente mancate o ritardate riportate dai medici erano il cancro, che rappresentava la categoria più importante, seguita da casi di embolia polmonare, sindrome coronarica acuta, stroke ed infezioni.
• Come atteso, i medici specialisti hanno riportato in genere casi nella loro area specialistica, fattore questo che ha probabilmente creato un certo tasso di bias di alcune diagnosi a favore delle specializzazioni campionate, ma, al tempo stesso, è stato utile nell’illustrare casi inviati in cui le diagnosi erano state mancate o ritardate dall’invio dei medici di cure primarie.
• Motivi per cui i reporting potrebbero essere di valore:
1. i potenziali benefici dell’esercizio stesso, che porta i medici a ricordare e riflettere su casi personali: praticare tale introspezione è un attributo chiave dei medici riflessivi, che esaminano sistematicamente e imparano dai casi in cui le cose non sono andate bene;
2. creare approcci più sistematici, checklists, o supporti di decisioni automatizzati per aiutare nel ricordare, imparare da questi e condividere tali casi ha il potenziale di aiutare altri ad evitare di ripetere errori simili;
3. aggregare casi dalla diagnosi o dalla categoria diagnostica ci permette di discernere modelli di errore che in altro modo non si vedrebbero;
4. tali reports permettono di guardare al di là delle diagnosi individuali per identificare fattori generici che contribuiscono agli errori diagnostici;
5. raccogliere e riportare errori diagnostici ha dato continua visibilità ad un tipo di errore medico ubiquitario ma spesso meno evidente. Con il declino delle autopsie negli ultimi cinquant’anni più spesso letteralmente e figurativamente sono stati sepolti gli errori medici;
6. Fare luce su casi di errori diagnostici può aiutare a rammentare ai leader di Istituzioni di Salute la loro responsabilità nel promuovere condizioni che possano indirizzare meglio e minimizzare l’occorrenza e le conseguenze di errori che avrebbero potuto altrimenti rimanere nascosti nelle memorie private di singoli medici, piuttosto che diventare conoscenza istituzionale per imparare e migliorare.
• Bias riconosciuti: oltre a bias di selezione, di self-reporting, di ambiguità di classificazione:
a) quando alle persone che hanno risposto si è data soltanto una breve opportunità per ricordare l’errore, si è creato un potenziale per una varietà di bias di ricordo;
b) allo studio è mancata la capacità di revisionare indipendentemente le cartelle cliniche mediche dei casi riportati e, quindi, si è dovuto basare esclusivamente sul racconto degli eventi fatto da coloro che hanno risposto;
c) le valutazioni dei medici circa la gravità dell’errore erano similmente soggettive e probabilmente si univano giudizi circa la gravità dell’esito o della diagnosi all’errore stesso;
d) significativa variabilità nella qualità e nei dettagli delle descrizioni dei casi fornita da coloro che hanno risposto al questionario, variando da descrizioni dettagliate dell’errore e delle sue potenziali cause multifattoriali a solo poche parole che descrivevano le circostanze che si erano ritenute responsabili dell’errore diagnostico.
Riferimento bibliografico
Gordon D. Schiff, et. Al. : Diagnostic error in Medicine Arch Intern Med. 2009;169(20):1881-1887
Commento di Patrizia Iaccarino
Si impara sempre nella vita dai propri errori. Anche i medici, essendo uomini, possono sbagliare, anzi sicuramente sbagliano. Purtroppo, il crescente e diffuso credo nell’ “Onnipotenza della Medicina”, voluto dal mercato ed alimentato dai media, ha generato nella popolazione aspettative esagerate e contribuito al dilagare di una messe di cause legali per “malpractice”. Queste, a loro volta, hanno ingenerato diffusamente la pratica di una medicina difensiva che, oltre ad incrementare i costi sanitari, ha finito per contribuire ad una sorta di incrinatura del rapporto medico paziente.
Sicuramente questo tipo di analisi può risultare riduttiva, essendo ben più complessi i fattori che hanno generato e continuano a generare questi nuovi scenari, ciononostante è utile che il medico si sottoponga (nell’ambito di un self-audit che fa ormai parte del cosiddetto processo di “accountability”) ad un esame sereno dei propri errori. Il lavoro in questione ci è sembrato uno spunto utile per incominciare.
|
 |
 |
Letto : 3191 | Torna indietro |  | |  | | 
|
 |
 |
 |
 |
|
|
|


